DEELNEMEN AAN DE VERZORGING VAN DE BABY
Ziektebeelden
Problemen met de ademhaling
Ademhalingsproblemen kunnen ontstaan door verschillende oorzaken. Bijvoorbeeld door onrijpheid van de longen, een infectie, meconium of vocht in de longen. Na de geboorte kan het zijn dat je baby moeite heeft met ademhalen.
Als je kind voor of tijdens de bevalling in het vruchtwater heeft gepoept (meconium) kan je kind na de geboorte ook ademhalingsproblemen krijgen. We noemen dit meconium aspiratie syndroom (zie ook het artikel hierover). Bij een infectie kan je kind ook ademhalingsproblemen hebben.
Symptomen
Onderzoeken
Wanneer er sprake is van ademhalingsproblemen, kan de arts besluiten om bloed te prikken. Hierbij wordt gekeken naar de zuurgraad van het bloed en infectiewaarden. Daarnaast kan de arts ook besluiten om een röntgenfoto van de longen te maken.

Behandeling
Je baby wordt aan de monitor gelegd zodat de hartactie, ademhaling en het zuurstofgehalte in het bloed in de gaten gehouden kunnen worden. is het ook nodig om de ademhaling te ondersteunen met bijvoorbeeld CPAP of High Flow. Het herstel is afhankelijk van de ernst van de symptomen. Bij een wet lung wordt het vocht in de longen bijvoorbeeld vaak binnen enkele uren door het lichaam opgenomen. Je baby zal dan waarschijnlijk snel opknappen. Bij ademhalingsproblemen door onrijpe longen kan dit herstel enkele dagen duren doordat het lichaam tijd nodig heeft om surfactant aan te maken. Er is dan vaak ademhalingsondersteuning nodig, met bijvoorbeeld CPAP of High Flow. Dit is ook vaak nodig bij ademhalingsproblemen door een infectie of door het meconium aspiratie syndroom. Als er nog meer ondersteuning nodig is kan je kind volledige beademing krijgen, je kind krijgt dan ook pijnstilling en zal overgeplaatst worden naar een NICU.
Aandoeningen
1 Onrijpe longen
Een baby die geboren is voor de 37ste zwangerschapsweek (prematuur) heeft onrijpe longen. Hoe jonger de prematuur, hoe onrijper de longen. Daarnaast kan het zijn dat een belangrijke stof voor de longen (surfactant, zie ook de begrippenlijst) nog onvoldoende aanwezig is. Bij een dreigende vroeggeboorte voor de 34ste zwangerschapsweek krijgt de moeder injecties met corticosteroïden (celestone), die ervoor zorgen dat het surfactant bij de baby versneld aangemaakt wordt. Binnen 48 uur na de eerste injectie zijn de longen zo ver doorgegroeid dat na de geboorte de ademhalingsproblemen minder of niet ontstaan.
2 Wet lung
Daarnaast kan de oorzaak van ademhalingsproblemen ook zijn dat je baby nog wat vocht in de longen heeft. Tijdens de zwangerschap zijn de longen gevuld met vocht. Na de geboorte moeten de longen zich vullen met lucht. Soms komt het voor, zoals bij een keizersnede of een snelle vaginale bevalling, dat niet al het vocht uit de longen is opgenomen en dat je baby hierdoor ademhalingsproblemen heeft. Dit noemen wij een wet lung.
3 Meconiumhoundend vruchtwater en vruchtwater en meconiumaspiratiesyndroom
Meconium is de eerste ontlasting van een pasgeboren baby en is groen/zwart en kleverig. Soms poept je baby door stress al voor of tijdens de bevalling in het vruchtwater. We spreken dan van meconiumhoudend vruchtwater. Het heeft niet altijd gevolgen als je baby in het vruchtwater heeft gepoept. Soms kan het meconium echter in de luchtwegen terechtkomen. Je baby heeft dan ademhalingsproblemen. We noemen dit het meconiumaspiratiesyndroom (MAS). Vaak is hierbij ademhalingsondersteuning nodig. Indien er ook sprake is van infectie, zal ook antibiotica worden gegeven. Infectiewaarden zullen worden bepaald met bloedonderzoek.
Bij ongeveer 10% tot 15% van de geboortes zien we dat er meconium in het vruchtwater zit. Het komt meestal voor bij baby’s die op tijd of te laat geboren worden, dus na 42 weken zwangerschap. Bij een langere zwangerschapsduur neemt de kans op meconiumhoudend vruchtwater toe.
4 Pneumothorax
Een pneumothorax is een klaplong. Als een longblaasje kapot gaat, komt er lucht tussen de long en de wand van de borstkas. Hierdoor wordt de inhoud van de long minder en kan de baby ernstige problemen krijgen met ademhalen. Als je baby symptomen vertoont, dan zal er een buisje in de borstholte ingebracht worden om zo de lucht te verwijderen die in de borstholte gelekt is. Als deze behandeling nodig is, moet je kind vaak overgeplaatst worden naar een NICU.
Geelzucht (hyperbilirubinemie of icterus)
Elke baby wordt na de geboorte in mindere of meerdere mate geel, dit is een normaal proces. Na de geboorte heeft je kind veel rode bloedcellen, die in de eerste dagen na de geboorte worden afgebroken. Bij deze afbraak van rode bloedcellen komt bilirubine vrij. De bilirubine wordt in de lever omgezet en via de urine en ontlasting uitgescheiden. Bij iedere pasgeborene is de lever nog relatief onrijp en hierdoor komt het afbraakproduct bilirubine in mindere mate in de ontlasting van je baby. De bilirubine hoopt zich op in het bloed en de huid, waardoor de huid en soms het oogwit geel verkleurt.
Bij baby’s geboren voor de 37 zwangerschapsweken (prematuur) zijn de organen nog onrijp en werken dus minder goed. Onrijpheid van de lever. Verminderde darmfunctie. Laag geboortegewicht. Een grote bloeduitstorting. Infectie. Te weinig vocht of voeding in de eerste dagen na de geboorte. Verschil in bloedgroep van moeder en kind.
Gele verkleuring van de huid en het oogwit. Slaperigheid en minder alert. Minder goed drinken.
De mate van huidverkleuring zegt niets over de hoogte van het bilirubinegehalte in het bloed. De verpleegkundige zal bij je baby de gele huidskleur observeren. Bij een prematuur geboren baby wordt er in de eerste dagen standaard een paar keer het bilirubinegehalte in het bloed gecontroleerd. In andere gevallen wordt er over het algemeen gekeken naar de verschijnselen en of het nodig is om een controle uit te voeren.
Als er bij je baby is vastgesteld dat er sprake is van een te hoog bilirubinegehalte, zal er gestart worden met fototherapie. Dit is een blauw schijnende lamp of een LED lamp, die zorgt dat de afvalstof bilirubine wordt afgebroken. Je baby wordt bloot met alleen luier in de couveuse of een warmtebed gelegd zodat hij goed op temperatuur blijft, en zoveel mogelijk van zijn lichaam in contact komt met de fototherapie. Bij fototherapie wordt de ontlasting van je baby vaak dunner en de urine donkerder van kleur. Daarnaast zal je baby een stoffen bril over de ogen krijgen om deze te beschermen. Als er fototherapie gegeven wordt, is het van belang dat je baby voldoende vocht binnen krijgt. Soms kan het dan ook nodig zijn om extra vocht toe te dienen via een infuus. Als het bilirubinegehalte in het bloed erg hoog is, kan dat schadelijk zijn voor de hersenen. Het is dan van belang dat je baby zo lang mogelijk onder de fototherapielampen blijft liggen. Het kan dan zijn dat het niet mogelijk is om te buidelen.
Zie voor meer informatie over de fototherapie ook het artikel “Fototherapielamp” (link geven artikel fototherapielamp).
Laag geboortegewicht (dysmaturiteit)
Een dysmatuur heeft een lager geboortegewicht dan verwacht mag worden bij de zwangerschapsduur. Hiervoor wordt ook vaker de afkorting SGA gebruikt: small for gestational age.
Uiterlijke kenmerken
Het hoofd is relatief groot in verhouding met het lichaam. Het gezicht geeft vaak een oudere indruk. Het onderhuids vet ontbreekt, de huidplooien zijn ruim en de huid is droog. Het gedrag van de pasgeborene is alert en hongerig.
Speciale zorg voor de dysmatuur
De zorg voor een dysmatuur is in grote mate hetzelfde als de zorg aan een te vroeg geboren baby (prematuur). De mate van dysmaturiteit bepaalt grotendeels welke speciale zorg je kind nodig heeft.
We zijn extra alert op de volgende punten:
Korte tongriem
Soms komt het voor dat een baby een te korte tongriem heeft. Er wordt gesproken van een te korte tongriem wanneer de tongriem erg straf of kort is, of als deze doorloopt tot dicht bij de tongpunt. Hierdoor zijn de tongbewegingen beperkter. De te korte tongriem kan het moeilijk maken voor je baby om goed aan te happen bij borstvoeding of de speen goed te pakken. Een te korte tongriem is te herkennen aan de hartvormige vorm van de tong. Maar soms wordt de te korte tongriem alleen opgemerkt omdat de baby zijn tong niet goed kan uitsteken. Op jonge leeftijd is het klieven van de tongriem een eenvoudige en vrijwel pijnloze behandeling. Dit wordt meestal gedaan door de verloskundige. Het is niet altijd nodig om te tongriem te klieven als je baby helemaal geen last heeft van de korte tongriem, en bijvoorbeeld goed drinkt aan de borst.
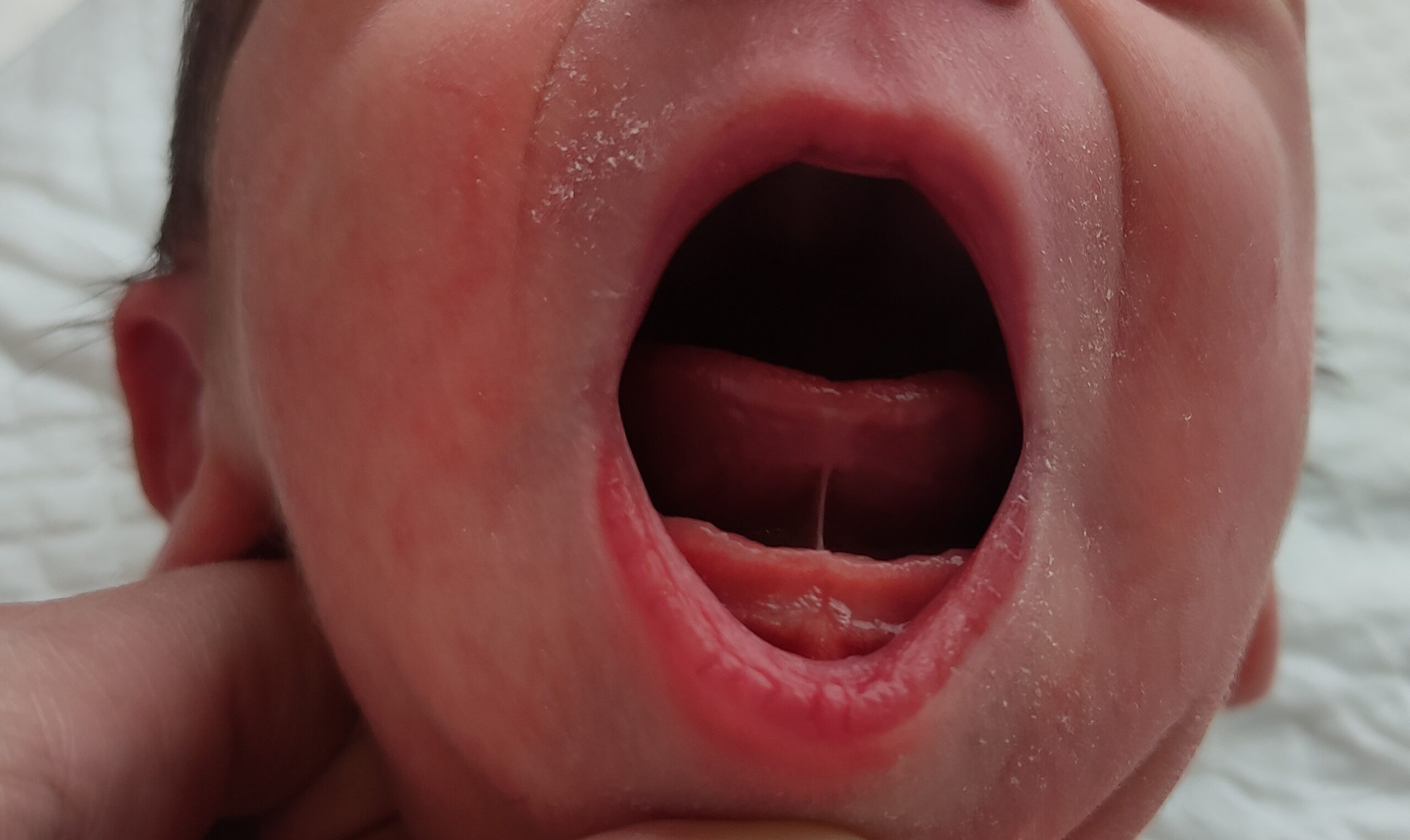
Zuurstoftekort bij de geboorte (asfyxie)
Zuurstoftekort, oftewel asfyxie, kan tijdens de zwangerschap of rondom de bevalling plaatsvinden. Als het zuurstoftekort zich rondom de bevalling afspeelt, spreken we van perinatale asfyxie. Wanneer er zuurstoftekort heeft plaatsgevonden, kan dit schadelijk zijn voor verschillende organen, zoals de hersenen en de nieren. De schade aan de organen is afhankelijk van hoe lang het zuurstoftekort heeft geduurd.
Zuurstoftekort bij je baby kun je op verschillende manieren merken. Dit is afhankelijk van de duur van het zuurstoftekort tijdens de zwangerschap of bevalling.
Symptomen die kunnen optreden zijn:
Bij de geboorte wordt de Apgar-score afgenomen door de arts. Dit is een test waarbij na de geboorte gekeken wordt naar de conditie van je kind. De score loopt van 0 naar 10; de beste score is 10. Daarnaast zal er bloed afgenomen worden. Er wordt onder andere gekeken naar de zuurgraad van het bloed. Als er te weinig zuurstof in het bloed zit dan wordt het bloed zuur. Hoe ernstiger het zuurstoftekort, hoe zuurder het bloed wordt. Soms is het nog nodig om een echo van de hersenen te maken.


Bij zuurstoftekort is de behandeling gericht op het ondersteunen van lichaamsfuncties, zoals de ademhaling, de hartfrequentie en het zuurstofgehalte. Daarnaast wordt minimal handling toegepast bij je baby. Dat betekent dat wij je baby zoveel mogelijk met rust laten en handelingen proberen te bundelen. Het kan ook zijn dat er extra vocht toegediend wordt en eventueel medicatie, zoals antibiotica.
Afhankelijk van de ernst van het zuurstoftekort bij je baby, bestaat de kans dat hij overgeplaatst zal worden naar een neonatale intensive care unit (NICU) voor een speciale behandeling. Dit kan registratie van hersenactiviteit zijn, of een speciale koelingstherapie. Deze behandeling bestaat uit het koelen van de baby tot een temperatuur van 33 °C gedurende 72 uur. Door koelen heeft het lichaam van de baby minder energie en minder zuurstof nodig. Op deze manier wordt de schade die door het zuurstoftekort in de hersenen kan optreden beperkt. Kinderen worden gekoeld met een speciaal koelingspakje, waarbij de temperatuur van de baby nauwkeurig binnen de juiste grenzen wordt gehouden. Daarbij krijgt je kind medicijnen om te zorgen dat hij comfortabel blijft. Na drie dagen wordt hij langzaam weer opgewarmd tot de normale lichaamstemperatuur van 37 °C.
Open ductus Botalli (ODB)
ODB wordt ook wel PDA (patente ductus arteriosus) genoemd. De ductus van Botalli (of: ductus arteriosus) is een bloedvat dat de longslagader met de grote lichaamsslagader (aorta) verbindt. Dit bloedvat moet tijdens de zwangerschap open blijven (patent) omdat hierdoor zuurstofrijk bloed vanuit de moederkoek, via de longslagader, naar de grote lichaamsslagader en de rest van het lichaam kan gaan. Maar na de geboorte moet dit bloedvat gaan sluiten. Dit gaat eigenlijk altijd goed bij op tijd geboren baby’s.
Bij te vroeg geboren baby’s kan het zijn dat dit bloedvat niet of later sluit. Het bloedvat blijft dan “te lang” open (patent). Dit wordt vooral gezien bij kinderen die geboren zijn vóór een zwangerschapsduur van 30 weken.
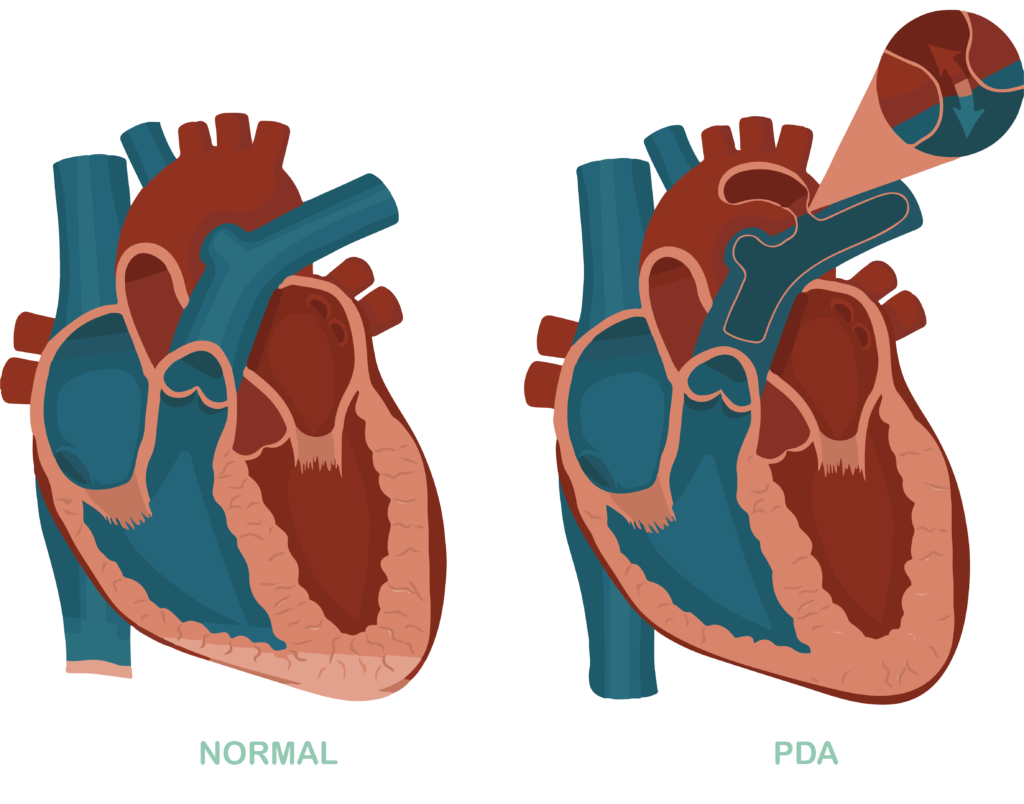
Als het bloedvat niet na de geboorte sluit kan dit voor problemen zorgen (met name ademhalingsproblemen). Soms zijn er kleine aanwijzingen dat je baby nog een open ductus van Botalli heeft, namelijk dat de bloeddruk laag is of dat er een geruis gehoord wordt als je baby wordt onderzocht.
Om aan te tonen dat dit bloedvat bij je kind nog open is, moet er een echo van het hart gemaakt worden. Afhankelijk van hoeveel last je baby heeft en hoe groot de ductus nog is, kan er een behandeling gestart worden. Daarnaast kan er ook gekozen worden om gewoon af te wachten.
De behandeling bestaat meestal uit het geven van ibuprofen via een infuus voor een paar dagen. Eventueel kan er ook gekozen worden om minder vocht te geven en wat extra plasmedicatie (diuretica). Het lukt niet altijd om de ductus (definitief) te laten sluiten met ibuprofen. In sommige gevallen zal er dan besloten worden om de ductus definitief te sluiten via een hartcatheterisatie of een operatie. Deze behandeling wordt uitgevoerd op de neonatale intensive care (NICU) en je kind zal dan dus overgeplaatst moeten worden.
Hersenbloeding (intraventriculaire bloeding)
Intraventriculaire bloeding (IVH) is een bloeding in de hersenen door de kwetsbaarheid van de kleine bloedvaten. Dit is een belangrijke complicatie bij te vroeg geboren baby’s, en komt voornamelijk voor bij baby’s die een geboortegewicht onder de 1500 gram hebben. Deze bloeding treedt meestal in de eerste twee weken na de geboorte op. Hierna wordt de kans erop veel kleiner, maar als er andere complicaties optreden (zoals een ernstige infectie) dan wordt de kans op een hersenbloeding weer groter.
De bloedvaten zijn nog erg kwetsbaar bij deze groep kinderen, en bij schommelingen in de bloeddruk kan er in het onrijpe netwerk van bloedvaten een bloeding optreden.
Meestal zijn er bij de te vroeg geboren kinderen geen duidelijke symptomen. Soms kunnen er epileptische aanvallen optreden. Maar ook:
Om deze bloedingen te ontdekken, zal er in de eerste week een echo van de hersenen gemaakt worden. Met behulp van de echo kan er naar de grote en kleine hersenen gekeken worden. De meeste bloedingen hebben namelijk geen of nauwelijks gevolgen, maar soms kan een infarct (beroerte) ontstaan of kan de bloeding de afvoer van hersenvocht belemmeren. Er ontstaat dan een waterhoofd (hydrocephalus). Afhankelijk van de grootte van de bloeding, maar vooral of er sprake is van een infarct of waterhoofd, kan dit van invloed zijn op de ontwikkeling van je baby. Als er een bloeding is ontdekt worden er regelmatig echo’s gemaakt om te zien of de bloeding groter wordt. Soms wordt ook een MRI-scan gemaakt om meer duidelijkheid te krijgen over de plaats van de bloeding en de eventuele gevolgen op langere termijn.


Een behandeling voor een hersenbloeding is er op dit moment nog niet en is ook vaak niet nodig. Als een waterhoofd ontstaat kan dat wel behandeld worden. De afvoer van hersenvocht wordt dan verbeterd met een ruggenprik (lumbaalpunctie) of een reservoir dat langer kan blijven zitten.
Als er een hersenbloeding is ontdekt bij een kind volgt er voor de ouders een spannende tijd. Er zijn vaak veel onzekerheden over het beloop en wat de gevolgen zijn voor de ontwikkeling. Je vragen en/of zorgen zijn heel begrijpelijk en mag je altijd bespreken met de behandelend kinderarts, de verpleegkundige en/of de maatschappelijk werker.
Het komt vaak voor dat een baby niets overhoudt aan een hersenbloeding. Dat is natuurlijk de beste uitslag die ouders zich kunnen wensen na een periode van onzekerheid. Maar het kan ook zijn dat een kind er wel wat aan overhoudt. De gevolgen kunnen heel verschillend zijn, afhankelijk van waar de bloeding zat en wat er beschadigd is. Zo kan de motorische ontwikkeling worden vertraagd. Door vroeg starten van begeleiding door de fysiotherapeut kunnen deze gevolgen hopelijk worden beperkt. Een MRI op de uitgerekende datum kan vaak meer duidelijkheid geven over de gevolgen op de lange termijn.
Huilbaby
Alle baby’s huilen, dat hoort bij de jonge leeftijd. Het is een manier om te communiceren met jou als ouder. Een baby huilt als hij honger heeft, een vieze luier heeft, aandacht wil, pijn heeft, zich niet lekker voelt, gestrest of gewoon moe is. We zien overal in de wereld dat baby’s vanaf de geboorte tot de leeftijd van 6-8 weken steeds meer gaan huilen. Op die leeftijd huilen baby’s gemiddeld 2-2,5 uur per dag. Daarna neemt het aantal uren dat baby’s per dag huilen weer af. Vanaf de leeftijd van 12 weken blijft het aantal uren huilen voor de rest van het eerste levensjaar gemiddeld 1-1,5 uur per dag. Meestal is het huilen te doorbreken en is je baby te troosten met contact, aandacht, verzorging en voeding. Soms is een baby echter ontroostbaar. Bij minder dan 5% van alle baby’s die ontroostbaar huilen, is er een lichamelijke oorzaak voor het huilen.

Voorbeelden hiervan zijn:
Bij de overige 95% is er dus geen duidelijke lichamelijke oorzaak te vinden. Vaak is er sprake van baby-en/of ouderfactoren en juist ook het samenspel van die factoren.
Daarbij kan gedacht worden aan:
Daarbij kan eigenlijk aan alles gedacht worden dat er voor zorgt dat het goed reageren op signalen van je baby bemoeilijkt, zoals:
Als er sprake is van die baby- en/of ouderfactoren, kan de relatie tussen ouders en de baby onder druk komen te staan. Hierin kan het huilen van je baby steeds meer toenemen en je baby (en vaak het hele gezin) steeds meer ontregeld raken. Hierbij kunnen behalve een toename in het huilen, ook voedings- en slaapproblemen bij je baby ontstaan. Uiteindelijk ontstaat hierdoor een vicieuze cirkel die moeilijk te doorbreken is. Denk je dat je kind pijn heeft, abnormaal veel of hard huilt of maakt het huilen je ongerust? Raadpleeg dan de huisarts of het consultatiebureau.
Kangoeroezorg en het dragen van je baby zijn goede manieren om je baby te co-reguleren; het stress systeem tot rust te brengen. Kijk in de bibliotheek naar de artikelen over kangoeroezorg, dragen van je baby, ontwikkelingsgerichte zorg, samenzorgen en FICare. Wanneer je zelf onrustig of overstuur raakt van het huilen van je baby? Zorg dat je baby op een veilige plaats ligt. Bijvoorbeeld in het wiegje of in de box. Ga zelf even in een andere kamer zitten om tot rust te komen. Het is beter om je baby even niet op te pakken als je zelf geïrriteerd bent. Ga terug naar je kind zodra je zelf weer wat gekalmeerd bent. Als je merkt dat je het huilen niet meer aankunt, schakel dan hulp in van familie of vrienden. Wacht niet totdat je helemaal radeloos bent. Het kan soms voorkomen dat je baby tijdens het huilen door de heftige emoties zijn adem inhoudt. Het kan dan zijn dat hij blauw aanloopt. Probeer dan niet in paniek te raken, leg je baby op zijn zij en prikkel je baby onder de voetzolen. Je baby haalt dan vaak gewoon weer adem. Zacht in het gezicht blazen kan ook helpen. Schudt je baby vooral niet door elkaar. Dit is namelijk erg gevaarlijk. Het hoofd van een baby is in verhouding groot en zwaar. Zonder steun zal het hoofdje naar achteren vallen. De nekspieren zijn namelijk nog niet sterk genoeg om het hoofd rechtop te kunnen houden. Als je je baby door elkaar schudt kunnen fijne adertjes in de hersenen scheuren en bloedingen veroorzaken. Dit kan ernstige gevolgen hebben. Als je er getuige van bent geweest dat je baby heen en weer geschud is, is het belangrijk om zo snel mogelijk naar de Spoedeisende Hulp van het dichtstbijzijnde ziekenhuis te gaan. Snelle hulp kan ernstige schade voorkomen.
Infectie
Een infectie wordt veroorzaakt door een bacterie die in het lichaam een ontsteking veroorzaakt. Deze bacterie kan zich ook in de bloedbaan bevinden. Er is dan sprake van een sepsis of bloedvergiftiging.
Het afweersysteem van een pasgeborene en in het bijzonder van een te vroeg geboren baby is nog niet volgroeid. Daardoor hebben ze een veel groter risico op een infectie. Te vroeg geboren baby’s missen ook antistoffen tegen specifieke bacteriën. Deze antistoffen worden namelijk pas later in de zwangerschap door de moeder, via de placenta, doorgegeven. Een ander belangrijke risicofactor voor een infectie zijn bacteriën die worden overgedragen door handen, infusen en lijnen. Daarom is het zo belangrijk om goede handhygiëne toe te passen. Dit geldt voor iedereen: ouders, bezoek, de verpleging en de artsen. De bacteriën kunnen via de bloedbaan diverse organen binnendringen en deze infecteren. Zo kan er bijvoorbeeld een longontsteking of urineweginfectie (nierbekkenontsteking) optreden. Eén van de ernstige complicaties bij een bloedvergiftiging (sepsis) is een infectie waarbij de vliezen rondom de hersenen ontstoken raken (hersenvliesontsteking/meningitis).
Wanneer er een vermoeden is op een infectie, zal er bloed afgenomen worden bij je baby. Hiermee kunnen wij de ontstekingswaarde in het bloed bepalen. Ook wordt er een kweek ingezet om te achterhalen welke bacterie de infectie veroorzaakt. In sommige gevallen is het ook nodig om een ruggenprik (lumbaal punctie) uit te voeren om vast te kunnen stellen of er ook sprake is van een hersenvliesontsteking. Met een ruggenprik wordt er dan hersenvocht afgenomen om te kijken of er een bacterie in het hersenvocht zit. Om een urineweginfectie uit te sluiten, zal er urine (plas) worden opgevangen bij je baby. Deze urine zal ook op kweek worden gezet. Daarnaast kan er nog een röntgenfoto van de longen gemaakt worden bij problemen met de ademhaling.


Er wordt gestart met antibiotica zodra de onderzoeken gedaan zijn. Omdat de uitslag van de kweken minstens 2 dagen duurt, beginnen wij met antibiotica die veel bacteriën bestrijdt. De antibiotica zal toegediend worden via een infuus. Als uit de testen blijkt dat een infectie toch onwaarschijnlijk is, wordt de antibiotica gestopt na 2 dagen. Als er wel een bacterie wordt gevonden is de duur van de antibiotica behandeling afhankelijk van welke bacterie wordt gevonden en waar de bacterie is gevonden. De duur van de behandeling bij een bewezen bloedvergiftiging is bijvoorbeeld 7 tot 14 dagen. Wordt er een hersenvliesontsteking vastgesteld dan is de behandelingsduur met antibiotica 2 tot 3 weken.


Afhankelijk van hoe ziek je baby is zullen er andere behandelingen gestart worden. Hier kan gedacht worden aan vochttoediening via het infuus, sondevoeding, ademhalingsondersteuning en/of zuurstoftoediening. De ontlasting kan door de antibiotica dunner worden.
Een infectie kan wisselend verlopen. Het merendeel van de baby’s herstelt binnen enkele dagen na het starten van antibiotica. Als je kind goed herstelt van de infectie is dit in de meeste gevallen zonder belangrijke gevolgen voor de ontwikkeling. Dit is dus wel afhankelijk van de ernst van de infectie en of er sprake is geweest van een hersenvliesontsteking. In sommige gevallen zal er geen sprake zijn van een infectie met een bacterie, maar van een infectie door een virus. Dit wordt een virale infectie genoemd. Een virale infectie is niet te behandelen met antibiotica. In de meeste gevallen zal het lichaam zelf deze infectie moeten tegengaan.
Aangeboren hartafwijkingen; ASD/VSD
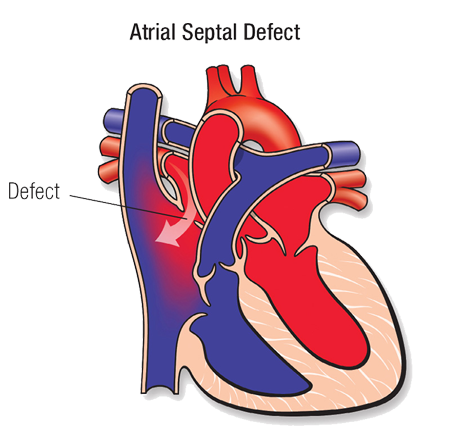
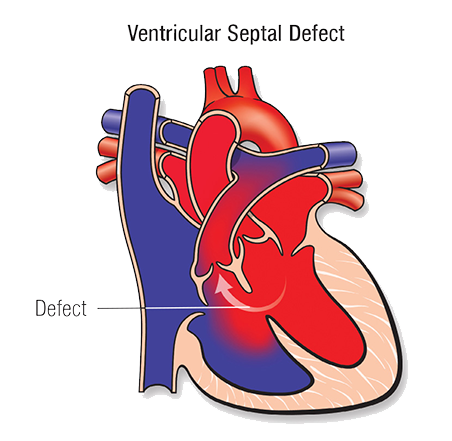
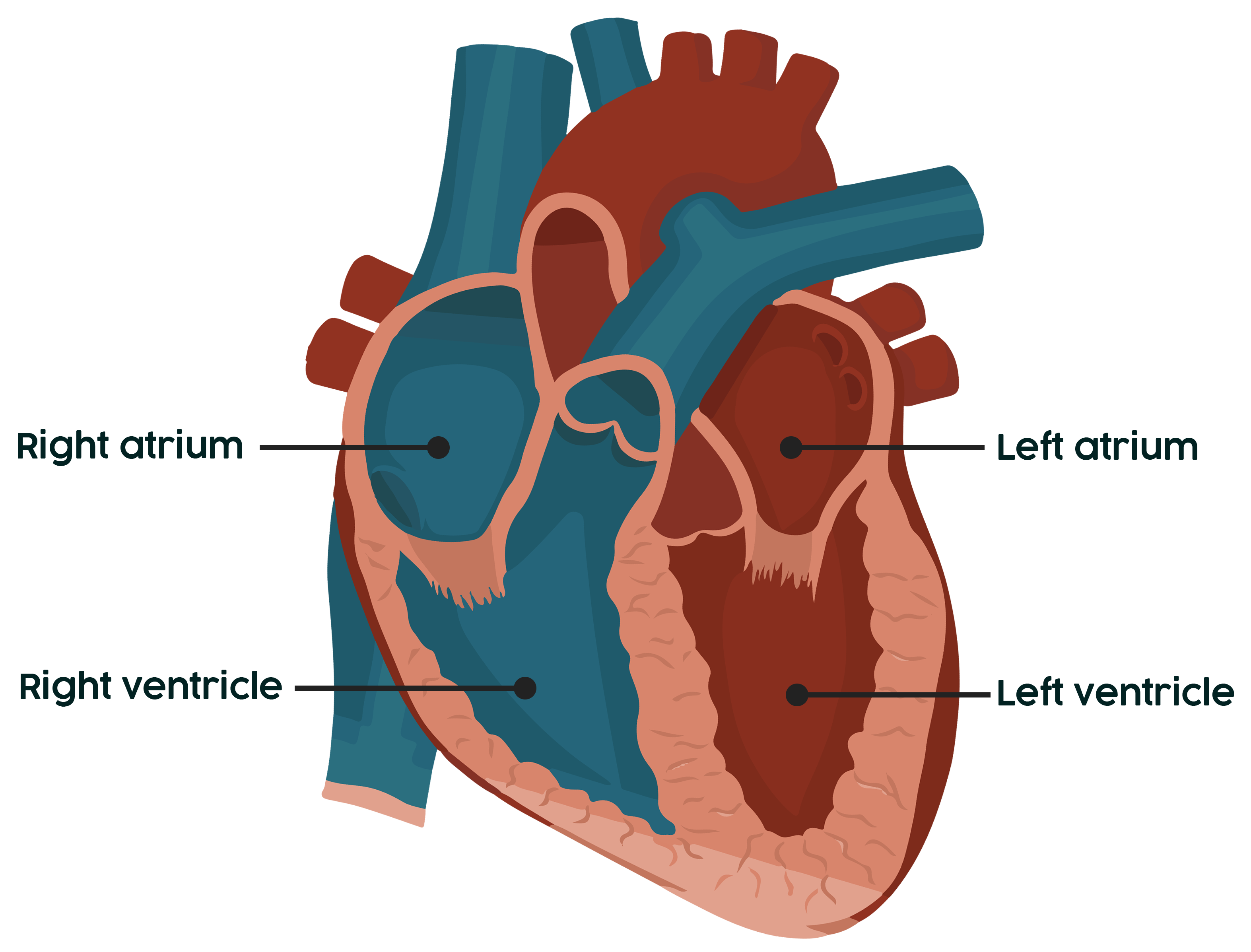
Het hart bestaat uit 2 hartkamers (ventrikels) en 2 boezems (atria). Zowel de ventrikels als atria zijn gescheiden van elkaar door een tussenschot (septum). Als zich in dit tussenschot een gaatje bevindt, spreek je van een atriumseptumdefect (ASD) of ventrikelseptumdefect (VSD).
Atriumseptumdefect (ASD)
Een atriumseptumdefect (ASD) is een aangeboren hartafwijking, waarbij er een gaatje zit in het tussenschot van de boezems van het hart. Door het gaatje stroomt bloed van de linker- naar de rechterboezem. Dit is met de stethoscoop hoorbaar als geruis. De extra stroom bloed belast het hart en de longen. Vooral de rechterkant van het hart moet harder werken en wordt hierdoor groter. Hoe groter de opening, hoe eerder er klachten ontstaan bij je baby.
De klachten die kunnen optreden zijn:
Voor meer informatie over ASD verwijzen we je naar de website van de Hartstichting.
Ventrikelseptumdefect (VSD)
Een ventrikelseptumdefect (VSD) is een aangeboren hartafwijking, waarbij er een gaatje zit in het tussenschot van de hartkamers van het hart. Door het gaatje stroomt bloed van de linker- naar de rechterhartkamer. In de rechterhartkamer mengt het zuurstofarme bloed met het zuurstofrijke bloed. Het hart pompt het mengsel naar de longen. Via de longen stroomt het terug naar de linkerboezem en vervolgens weer naar de linkerhartkamer. Door het VSD maakt dus een deel van het bloed opnieuw een rondje door het hart en de longen. Deze extra stroom bloed door het hart belast het hart en de longen. Het hart moet sneller en krachtiger pompen dan normaal. Het VSD kan leiden tot een hoge bloeddruk en hartfalen. Voor meer informatie over VSD verwijzen we je naar de website van de Hartstichting.
Als de arts een gaatje in de boezems en/of kamers vermoedt, zal je baby worden verwezen naar de kindercardioloog voor een echo van het hart. Dit vindt soms in een academisch ziekenhuis plaats.
Congenital heart diseases
Een aangeboren hartafwijking is een malformatie van het hart of van de grote bloedvaten die is ontstaan tijdens de groei ontwikkeling van het hart in de zwangerschap. Er zijn verschillende soorten aangeboren hartafwijkingen, afhankelijk van welke structuur wordt aangetast.
De meeste aangeboren hartaandoeningen worden gediagnosticeerd tijdens de zwangerschap, maar sommige worden gediagnosticeerd na de geboorte van de baby vanwege de aanwezigheid van:
Op basis van de bovenstaande symptomen kunnen we een aangeboren hartafwijking vermoeden. Ter bevestiging zullen we een cardiale echografie (echocardiografie) uitvoeren.

De meeste van deze hartaandoeningen zijn mild en vereisen slechts periodieke controles. Echter, bij sommige ernstige hartaandoeningen is een operatie in de eerste periode na de geboorte nodig, en zullen later in het leven andere operaties of hartkatheterisaties nodig zijn.
Meestal kan een volledige correctie van de aandoening worden bereikt, waardoor het hart normaal kan functioneren. In sommige gevallen kan een operatie de malformatie niet volledig herstellen, maar zal de operatie palliatief worden ingezet. Hiermee wordt geprobeerd de kwaliteit van leven van de baby de verbeteren.
In veel gevallen zal de baby lange tijd medicijnen moeten slikken om de goede werking van het hart te waarborgen en zo de kwaliteit van leven te verbeteren.
In beide gevallen is het hebben van een hartaandoening een levenslange aandoening. De baby’s die zijn geboren met structurele afwijkingen van het hart, moeten hun hele leven medische en gespecialiseerde controles ondergaan.
Wilt u meer weten over de verschillende soorten aangeboren hartafwijkingen, klik dan op de volgende link die u naar de website van Menudos Corazones stuurt. Dit is een stichting die kinderen met hartaandoeningen helpt.
Pulmonale hypertensie (PH)
Pulmonale hypertensie (PH) treedt op wanneer de bloedvaten in de longen niet goed open staan of de druk in deze vaten te hoog blijft. Hierdoor kan het bloed niet voldoende zuurstof opnemen en krijgt het lichaam niet genoeg zuurstof voor de hersenen en andere organen wat ervoor kan zorgen dat het niet goed gaat met je baby. Het hart moet harder werken om het bloed richting de longen te pompen.
Wij overwegen de aanwezigheid van PH wanneer de zuurtofsaturatie zo laag is dat er sprake is van zuurstofbehoefte. Dit kan gepaard gaan met respiratoire distress of cyanose.
Een echo van het hart kan worden verricht om de druk in het hart te meten. In zeldzame gevallen is een hartkatheterisatie nodig.
Het toedienen van zuurstof is de voornaamste behandeling. De longslagader zal hierdoor wijder worden en de druk zal afnemen waardoor het hart beter zal werken. Soms kan sedatie helpen om de baby iets tot rust te laten komen. Medicatie kan er ook voor zorgen dat de hartfunctie beter wordt en de longslagader verwijdt.
Lage bloedsuiker (hypoglycaemie)
Glucose (suiker) is een belangrijke energiebron voor alle lichaamsprocessen, vooral voor de hersenen. Tijdens de zwangerschap krijgt je baby glucose via de navelstreng. In de laatste fase van de zwangerschap wordt er een reservevoorraad opgeslagen. Na de geboorte wordt door de arts afgesproken of de bloedsuiker gecontroleerd moet worden bij je baby. Als je baby zijn bloedsuikerspiegel niet zelf kan regelen en daardoor een te laag glucosegehalte in het bloed heeft, wordt dit een lage bloedsuiker of hypoglycaemie genoemd.
Na de geboorte wordt de suikerwaarde niet standaard gecontroleerd bij iedere pasgeborene. Alleen bij baby’s die een verhoogd risico hebben op het krijgen van lage bloedsuikers, worden standaardcontroles afgesproken.
Een laag glucose geeft niet altijd verschijnselen. Als dat wel zo is, kunnen dat de volgende verschijnselen zijn:
Als je baby binnen een risicogroep valt, wordt er volgens afspraak van de arts op meerdere momenten een druppel bloed uit de hiel afgenomen. Uit deze druppel bloed wordt de suikerspiegel bepaald. Dit om een lage suiker vroeg op te sporen en te verhelpen. In principe wordt het suikergehalte in de eerste 24 uur op verschillende momenten bepaald. Als het suikergehalte niet goed is geweest zullen er extra controlemomenten bij komen.

De behandeling is afhankelijk van de suikerwaarden (glucose). In eerste instantie zal geprobeerd worden om met voeding het suikergehalte op peil te krijgen. Lukt het op deze manier niet of verdraagt je kind de voeding niet, dan zal je kind een infuus krijgen om continue suiker aan te kunnen voeren. Zodra het suikergehalte zich herstelt, bouwen we de hoeveelheid glucose die je baby via het infuus krijgt af en verhogen we de voeding, tot het infuus helemaal gestopt kan worden. Tijdens dit proces wordt er ook meerdere malen bloed afgenomen om de suiker in het bloed te kunnen bepalen.